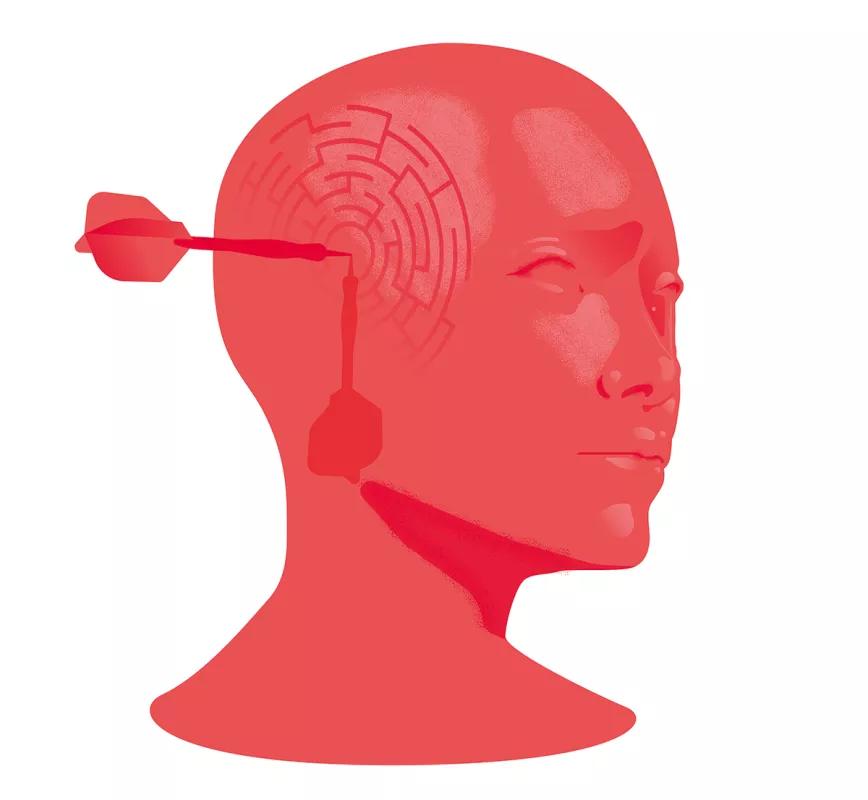
Qué es el dolor
Las estadísticas sobre el dolor crónico son escalofriantes. Un artículo del 2014 de la Sociedad Española del Dolor concluía que, aproximadamente, una de cada cinco personas sufre de dolor crónico; una de cada cuatro personas que lo padece se siente socialmente aislada; casi la mitad de los pacientes tardaron más de un año en ser diagnosticados; el tiempo medio del diagnóstico fue de 2,2 años; tres de cada diez consideran que no tiene un tratamiento adecuado; el tiempo medio en recibir un tratamiento adecuado fue de 1,6 años; la mitad de los pacientes estaban insatisfechos con el tiempo de espera en recibir un tratamiento; la media de consultas médicas al año por causa del dolor fue de 6,6; la media anual de días de baja laboral a causa del dolor fue catorce; el veintiuno por ciento de los pacientes están incapacitados para trabajar por causa del dolor, y el porcentaje de médicos que creen necesitar formación adicional sobre el dolor crónico es del ochenta y cinco por ciento.
De estos datos ya podemos sacar algunas conclusiones. En primer lugar, que la probabilidad de que usted padezca dolor crónico en algún momento de su vida es bastante alta, como alta es también la probabilidad de que se tarde más de lo que a usted le gustaría en diagnosticar su dolor, de que se le ofrezca un tratamiento tardío y de que este sea ineficaz. Esto no se debe a la incompetencia de los médicos, sino simplemente a que los tratamientos para el dolor crónico, sencilla y tristemente, son altamente ineficaces. No solo es que no conozcamos adecuadamente los mecanismos del dolor crónico (o de los dolores crónicos, ya que hay muchos tipos de dolor), sino además que los analgésicos de que disponemos son altamente ineficaces en el largo plazo, incluyendo los opiáceos.
Y es que el dolor, o más bien la concepción que se tiene de él, como un simple mecanismo neurobiológico explicable por una lesión nerviosa, está desactualizada. De hecho, la Asociación Internacional para el Estudio del Dolor cambió su definición, que llevaba inmóvil desde 1979, por esta en la que se describe el dolor como “una experiencia sensorial y emocional desagradable asociada, o similar a la asociada, con daño tisular real o potencial”[1].
La definición se amplía con la adición de seis puntos complementarios:
- El dolor es siempre una experiencia personal que está influenciada en diversos grados por factores biológicos, psicológicos y sociales.
- El dolor y la nocicepción son fenómenos diferentes. El dolor no se puede inferir únicamente de la actividad en las neuronas sensoriales.
- A través de sus experiencias de vida, las personas aprenden el concepto de dolor.
- Se debe respetar el relato de una persona sobre una experiencia como el dolor.
- Aunque el dolor suele tener un papel adaptativo, puede tener efectos adversos sobre la función y el bienestar social y psicológico.
- La descripción verbal es solo uno de los varios comportamientos para expresar dolor; la incapacidad para comunicarse no niega la posibilidad de que un ser humano o un animal no humano experimente dolor.
Con la nueva definición de dolor, el dolor ya no es una fiel representación de la activación de receptores nociceptivos, sino una experiencia perceptiva inferida del estado corporal (encarnado) y del contexto socioambiental (incrustado en el entorno en el que el dolor se experiencia). Así pues, la experiencia del dolor de un individuo está influenciada por una amplia variedad de factores sensoriales, afectivos, cognitivos, señales sociales y corporales interpretadas en contextos presentes y evolutivos. El dolor es defensivo, promueve acciones que intentan reducir el impacto de la amenaza sobre la integridad del cuerpo, por ello implica inferencias asociadas con la racionalización de entornos complejos e inciertos y se define por los límites de las acciones disponibles para la persona. Por eso, tratar el dolor únicamente con fármacos sintomáticos produce frustración a quien los toma y a quien los prescribe.
El dolor crónico afecta al veinte por ciento de la población mundial. Mas allá de ser una enfermedad del sistema nervioso, es una alteración mental que no indica que quien lo sufre esté loco, sino que es en la mente donde más radicalmente se manifiesta. Es urgente la investigación de los psiquedélicos como posible estrategia. De momento, un ensayo clínico utilizando microdosis de LSD ya ha demostrado su eficacia preliminar.
El dolor está en el cerebro
Tanto es así que las últimas guías clínicas sobre el tratamiento del dolor crónico y, concretamente, el borrador a fecha de agosto del 2020 de la guía NICE (una de las más prestigiosas) solo aceptan como tratamiento farmacológico eficaz los antidepresivos y desaconseja el uso de cualquier otro compuesto, incluyendo el cannabis[2]. Aunque hay montañas de estudios mostrando que el efecto analgésico de los antidepresivos en el dolor crónico se debe a su acción específica sobre las señales serotoninérgicas, y más eficazmente sobre las noradrenérgicas, lo cierto es que, independientemente de que se conozcan mejor o peor (más bien esto último) sus mecanismos de acción, si se utilizan psicofármacos es precisamente por eso: porque el dolor es una percepción. Por eso la hoja de coca, los opiáceos y el cannabis han sido las principales medicinas de la humanidad para paliarlo, porque modifican la percepción. De hecho, aunque las evidencias no son del todo concluyentes sobre la eficacia del cannabis en el dolor crónico, lo cierto es que no lo son menos que para otro tipo de productos.
Entran en juego los psiquedélicos
Por eso los tratamientos farmacológicos son de limitada eficacia si no se acompañan de otras estrategias que tienen que ver con la modificación perceptiva del dolor. El yoga, las técnicas de relajación, el mindfulness, o técnicas psicológicas creadas específicamente para modificar la percepción subjetiva del dolor, como el entrenamiento autógeno, se suelen recomendar como coadyuvantes a los abordajes puramente farmacológicos. Pero no hay herramientas más potentes de modificación de la percepción precisamente que los psiquedélicos. El psiquiatra Eric Kast fue el primero en referir los efectos analgésicos de la LSD en 1964, en una serie de estudios comparando aquella con otros analgésicos, incluyendo opiáceos, en los que dicho efecto se prolongaba hasta por tres semanas. La MDMA, ya en los ochenta, cuando su uso aún no estaba prohibido, también fue ampliamente utilizada en dolor crónico, e incluso los primeros protocolos de investigación en enfermos terminales incluían escalas de dolor, aunque estos estudios, por diversas razones, nunca fueron realizados.
El potencial analgésico de los psiquedélicos está, como otras aplicaciones, revisándose hoy día. Hay modelos animales en los que se ha demostrado ya y hay numerosas hipótesis mecanicistas (de mecanismos de acción) sobre el porqué de su eficacia, probablemente por su efecto antiinflamatorio. Pero, independientemente de cuáles sean esos mecanismos, la experiencia de intensa modificación de la percepción que inducen estos fármacos parece ser la clave que puede explicar su eficacia, por otra parte, aún pendiente de ser sometida a prueba experimental[3]. Estudios de neuroimagen también coinciden en que los psiquedélicos actúan sobre las áreas cerebrales encargadas de la modulación del dolor, como la amígdala o la corteza prefrontal ventromedial, por nombrar algunas sin entrar en profundidad en más especulaciones.
Y es que el dolor crónico ya no se considera un síntoma, sino una enfermedad en sí misma, donde las redes neurales se han modificado y la sensación de dolor ya no responde a un daño, sino a una reconfiguración neuronal. Reconfiguración que es la responsable de percibir un daño que mecánicamente ya no existe.
El dolor crónico, si nos fijamos en las estadísticas que se daban al principio de este artículo, y de acuerdo con los expertos en la materia, es un importante problema de salud pública. En mi opinión, de los más acuciantes. Que sea una enfermedad que afecta al veinte por ciento de la población mundial lo dice por sí mismo. El renacimiento de la investigación y la terapia psiquedélica se está centrando en trastornos mentales como la depresión mayor o el trastorno por estrés postraumático. Pero el dolor crónico, más allá de ser una enfermedad del sistema nervioso, es una alteración mental que no indica que quien lo sufre esté loco, sino que es en la mente donde más radicalmente se manifiesta. Es urgente la investigación de los psiquedélicos como posible estrategia. De momento, un ensayo clínico utilizando microdosis de LSD ya ha demostrado su eficacia preliminar[4]. Es solo el principio de una excitante aplicación más de la psicoterapia asistida con psiquedélicos.
Referencias
[1] https://www.iasp-pain.org/PublicationsNews/NewsDetail.aspx?ItemNumber=10475
[2] https://www.nice.org.uk/guidance/GID-NG10069/documents/draft-guideline
[3] Para una revisión, de entre las muchas que se han publicado recientemente, véase, por ejemplo: https://pubmed.ncbi.nlm.nih.gov/29722608 [4] https://futurism.com/neoscope/research-lsd-microdoses-effective-opioids-pain