¿Qué es la ‘changa’?
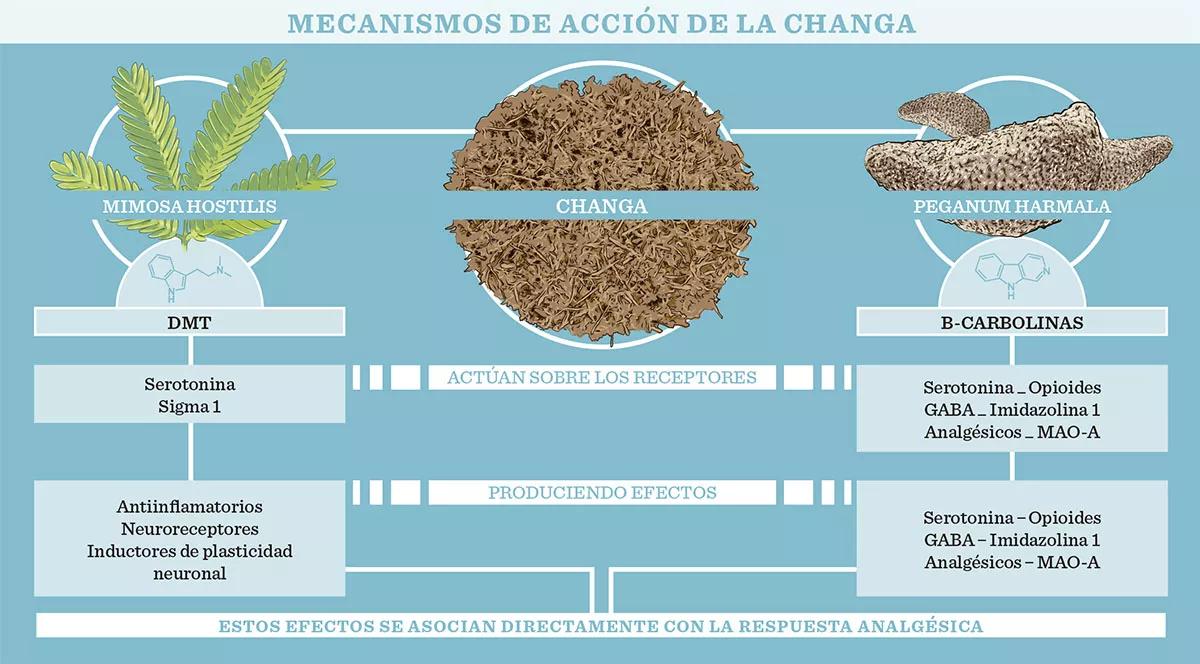
La changa consiste, generalmente, en una mezcla de dimetiltriptamina (DMT) pura, extraída de la planta Mimosa hostilis, y semillas de Peganum harmala trituradas, ricas en un tipo de sustancias denominadas B-carbolinas. Esta mezcla conforma una especie de polvo que es comprimido, enrollado y fumado, como si se tratara de un cigarro cualquiera.
Aunque en este caso la changa se consuma por vía inhalada, ¿a alguien le suenan los compuestos antes mencionados? Sí, exacto, son los mismos que encontramos en la ya famosa bebida ayahuasca, que se consume por vía oral. Precisamente por este motivo algunos usuarios llaman a la changa la “ayahuasca fumada”, aunque las plantas que se utilizan en el caso de la changa suelen ser distintas que las que encontramos en la receta clásica de la ayahuasca (Banisteriopsis caapi y Psychotria viridis), por lo que la composición final puede variar notablemente. También parece que el mecanismo de acción es algo distinto. La DMT no es psicoactiva cuando se administra por vía oral, ya que la monoamino oxidasa (MAO), una enzima que se encuentra en nuestro sistema digestivo, la metaboliza rápidamente. No obstante, la DMT sí puede actuar cuando se ingiere junto a inhibidores de la MAO como, por ejemplo, las B-carbolinas. De manera que, en el caso de la ayahuasca, la introducción de B-carbolinas en la receta parece esencial. No lo tendría que ser tanto, no obstante, en el caso de la changa, ya que cuando la DMT se absorbe por vía inhalada se evita el metabolismo producido por la MAO, de manera que no es necesaria su inhibición por parte de las B-carbolinas. De hecho, la cantidad de DMT inalterada (que no se ha metabolizado) que se excreta por la orina tras la inhalación es exactamente la misma que cuando se ingiere ayahuasca por vía oral, como demostró el equipo del Dr. Jordi Riba en el Hospital de Sant Pau de Barcelona. Así que, de entrada, tenemos que asumir que las B-carbolinas, en el caso de la changa, como mucho, estarían desencadenando una especie de efecto sinérgico, ya que también son psicoactivas, pero parece que no estarían colaborando a una mayor potencia o biodisponibilidad de la DMT.
Una realidad dolorosa
Las personas que se acercan a la changa, según el conocimiento de los autores, lo hacen con distintas finalidades, aunque podemos distinguir principalmente, como siempre, entre usos recreacionales y terapéuticos. Como investigadores en el ámbito de las sustancias psicoactivas, nos interesamos en seguida por algunos casos que nos iban llegando desde la misma Barcelona de personas que habían tenido experiencias interesantes con el uso de changa, especialmente en el ámbito terapéutico: adicciones superadas, mejoras en depresión o ansiedad, etc. Pero el asunto no llamó nuestra atención hasta que nos encontramos con un caso muy interesante: un hombre, médico de profesión y diagnosticado de fibromialgia, que había probado varios tratamientos para el dolor pero que solo había encontrado uno que funcionase de verdad: la changa. Decidimos entrevistar al beneficiario y, tras comprobar que las informaciones eran ciertas y confiables, publicamos un reporte del caso en el Journal of Psychedelic Studies. Pero contextualicemos un poco…
La experiencia psicodélica, al llevar a la desconexión temporal del entorno o del propio cuerpo, permitiría a la persona dejar por un tiempo de identificarse con el dolor
El tratamiento del dolor es quizá el mayor desafío con el que se ha encontrado la medicina profesional a lo largo de toda su historia. Desde antaño, el dolor ha sido un síntoma asociado a múltiples enfermedades, y su alivio o remisión ha resistido toda clase de preparados y remedios. Quizá el tratamiento más reconocido y eficaz sea aquel que aprovecha los derivados de la adormidera del opio; no obstante, hoy en día vivimos una situación realmente paradójica en cuanto a esta maravilla de la naturaleza. En las últimas décadas, pocos médicos recetaban derivados del opio (y cuando lo hacían, proporcionaban dosis insuficientes). Esto se debía a un miedo y respeto excesivos en cuanto a los eventuales efectos adversos de los opioides, especialmente la generación de dependencia. Esta tendencia se intentó revertir recientemente con la aparición de nuevos opioides y realizando varias campañas que animaban a los facultativos a perder el miedo a estos fármacos en beneficio de los pobres pacientes. No obstante, y pese a las buenas intenciones del sector médico, quizá se les fue la mano con la prescripción y se empezaron a administrar opioides a mansalva no solo en aquellas enfermedades para las que han sido aprobados (quemaduras de segundo grado, enfermedad terminal o tras cirugía mayor), sino también para otras condiciones que las agencias reguladoras no han aprobado (lo que se conoce técnicamente como prescripción off-label). De manera que, si damos un paseo por los hospitales de hoy en día, nos encontraremos probablemente con sitios donde se ha generado una auténtica epidemia de adictos a derivados del opio por un abuso de los mismos, y también sitios donde todavía se tiene miedo a estos fármacos y no se prescriben en dosis adecuadas ni tan siquiera en aquellos pacientes recién operados o que presentan quemaduras graves. En definitiva, el dolor no se está tratando de forma adecuada.
Pero la situación es un poco más lastimera para los pacientes diagnosticados de fibromialgia. La fibromialgia es un síndrome complejo, con el dolor crónico y generalizado como una de las características principales. Este tipo de dolor no mejora tras la administración de medicaciones como ibuprofeno o metamizol (Nolotil), y ni tan siquiera, en muchos casos, tras la administración de opioides. Generalmente, este síndrome se acompaña además de síntomas de fatiga crónica, problemas de sueño o alteraciones en el estado de ánimo, entre otros, por lo que su tratamiento es especialmente complicado. No se han descrito todavía las causas concretas de esta enfermedad. Los estudios genéticos no han aportado mucho, ya que se han identificado más de cuatrocientos genes alterados en pacientes con fibromialgia, lo que repercute en una dificultad prácticamente insalvable a día de hoy a la hora de identificar causas concretas e intentar intervenir sobre ellas. De modo que, lamentablemente, el tratamiento actual de los pacientes con fibromialgia consiste en un triste periplo por medicaciones o terapias psicológicas que consigan reducir el dolor para aumentar lo máximo posible la calidad de vida.
El caso JM
El caso que se describe en el Journal of Psychedelic Studies y que da pie a la posterior discusión de los efectos analgésicos de la changa se refiere a un hombre de mediana edad, médico de profesión, que presenta desde hace unos quince años síntomas de fatiga y dolor musculo-esquelético. Estos síntomas empeoraron progresivamente a la vez que apareció un dolor inespecífico en músculos y articulaciones. El dolor y la fatiga eran de tal magnitud que se vio incapacitado para realizar ejercicio moderado o guardias nocturnas en el hospital donde trabajaba, pues tardaba hasta una semana en recuperarse por completo. También desarrolló problemas de sueño, al despertarse varias veces durante la noche debido al dolor. JM visitó a un reumatólogo tres años atrás, y fue entonces cuando fue diagnosticado de fibromialgia y fatiga crónica. En los meses siguientes tras el diagnóstico, JM recibió diversas medicaciones (ibuprofeno, diclofenaco, dexketoprofeno) sin obtener ninguna mejora. Asistió también a sesiones de terapia cognitiva especialmente dirigida a pacientes con fibromialgia, y obtuvo alguna mejora, aunque pasajera. Por si fuera poco, también probó la ozonoterapia (que le proporcionaba cierto alivio durante algunos días) y le prescribieron fluoxetina, un antidepresivo. La fluoxetina pareció aliviar de nuevo los síntomas de dolor y fatiga, no obstante, decidió abandonar este tratamiento después de seis semanas, ya que aparecieron efectos secundarios típicos de este fármaco, como son las ideas autolíticas y rumiaciones molestas.
JM nunca había consumido sustancias psicoactivas, a excepción de una sesión de ayahuasca algunos años atrás. No obstante, decidió consumir la changa con uno de los facilitadores con los que logró contactar. En el momento de la entrevista con los autores, JM había realizado cinco sesiones de changa. La primera sesión, tal y como lo expresaba JM, resultó infructuosa, ya que no logró aspirar correctamente el humo y no percibió ningún efecto psicoactivo. No obstante, en las siguientes sesiones sí pudo experimentar plenamente los efectos, y tras cada una de ellas refirió un alivio casi completo del dolor que se alargó hasta las dos semanas. Percibió asimismo mejoras en su estado de ánimo, la desaparición de las ideas autolíticas y una mejora en los síntomas de fatiga. Según JM, la changa es el tratamiento más eficaz que ha encontrado hasta el momento, y procura tomarla cada vez que aparece de nuevo el dolor (una o dos veces al mes).
Por qué puede funcionar la ‘changa’
Los mecanismos mediante los cuales la changa puede estar ejerciendo un efecto analgésico son muchos y variados. En el reporte de caso publicado se describen detalladamente los más relevantes, aunque podemos distinguir, por una parte, un perfil de efectos farmacológicos y, por otra, mecanismos psicológicos paralelos. En cuanto a efectos farmacológicos, tal y como se puede observar en la infografía de soporte, los compuestos de la changa (DMT y B-carbolinas) producen una serie de efectos relacionados con múltiples sistemas de neurotransmisores. En general, la interacción entre estos compuestos y los receptores citados conduce a efectos antiinflamatorios y neuroprotectores, inducidos además desde distintas “vías”, con lo cual probablemente se está produciendo un interesante efecto sinérgico. Además, también se induce neuroplasticidad, la cual está relacionada directamente con el tratamiento de distintos tipos de dolor. Por último, tal y como se ha mencionado más arriba, las B-carbolinas también inhiben la MAO-A, lo que en farmacología se ha asociado tradicionalmente con efectos analgésicos debido al aumento de los niveles de distintos neurotransmisores relacionados con la analgesia. El conjunto de estos efectos estaría satisfaciendo lo que algunos autores defienden en cuanto al tratamiento del dolor: que no es suficiente la administración de fármacos con efectos muy selectivos sobre uno o dos sistemas de neurotransmisores (como los fármacos opioides), sino que los analgésicos ideales serían, en realidad, fármacos “promiscuos”, que toquen a la vez distintas teclas.
En cuanto a mecanismos psicológicos, aunque estos se han relegado siempre a un segundo plano en toda la historia de la farmacología moderna, en este caso, así como en otros estudios en los que se investigan sustancias psicoactivas, pueden ser tan importantes como los efectos farmacológicos. Esto se debe, en primer lugar, a que todavía no se puede atribuir con total seguridad el efecto analgésico de larga duración tan solo a los efectos farmacológicos de la changa, ya que sus compuestos tienen una semivida de tan solo unas horas, y JM informó de que el beneficio obtenido a través de las distintas sesiones se alargaba de manera sistemática hasta las dos semanas. Esto sugiere, según los autores, que puede estar produciéndose un efecto psicológico sobre la interpretación metacognitiva del dolor, esto es, un cambio en cómo el paciente se relaciona y percibe su propio dolor. La misma experiencia psicodélica, la cual lleva a la desconexión temporal del entorno o del propio cuerpo, estaría facilitando esta experiencia al permitir a la persona dejar de identificarse, por lo menos por algún tiempo, con la persistente y molesta experiencia del dolor.

Futuros pasos
Los complejos efectos farmacológicos, sumados a la posible acción sobre un terreno más psicológico, hacen de la changa un posible tratamiento más que interesante. Actualmente no podríamos encontrar en el mercado ninguna medicación capaz de aliviar síntomas de dolor durante dos semanas tras una sola administración. No obstante, la changa tiene todos los números para que no se llegue a aplicar nunca en un ámbito clínico: 1. la DMT se encuentra fiscalizada e incluida en la lista I, según la cual no tiene ningún uso médico; 2. es un preparado poco “amable” para la clínica, quizá sería necesario realizar otras formulaciones que no requirieran encenderse un cigarro manufacturado a mano; 3. se trata de un tratamiento “promiscuo”, con acciones farmacológicas complejas. Mientras que algunos pueden apreciar esta característica, otros pueden decir que su acción es demasiado compleja y que serían preferibles fármacos más específicos; 4. produce intensos efectos psicoactivos. Esto limita la población objetivo, ya que habría que descartar todos aquellos pacientes con historial o riesgo actual de padecer enfermedades psiquiátricas como manía o algún tipo de psicosis, además de aquellos que simplemente no quieran o no les apetezca colocarse varias veces al mes.
Esta situación paradójica se repite de manera sistemática en el caso de remedios de origen natural con una farmacología compleja, pero con una eficacia demostrada en muchos malestares. El cannabis, sin ir más lejos, es otro ejemplo paradigmático. Generalmente, la industria de desarrollo de fármacos aparca los problemas difíciles de resolver, por tanto, importa poco que algunas plantas sean eficaces para tratar enfermedades mientras su farmacología sea compleja o bien sea difícil obtener beneficios de dicho producto (las plantas no pueden tener copyright). No obstante, tenemos una esperanza a la que acogernos, ya que desde hace ya algunos años está emergiendo un nuevo paradigma en el campo de la terapéutica farmacológica: la “polifarmacología”. No nos podemos detener mucho en la explicación de este nuevo enfoque pero, resumiendo, este valora los tratamientos complejos, que “tocan” muchas dianas a la vez, y ha puesto sobre la mesa el hecho de que, para el tratamiento de enfermedades complejas, son necesarios remedios complejos, en lugar de fármacos extremadamente selectivos sobre una diana terapéutica, por muy importante que esta sea. Se ha conseguido traducir al idioma científico lo que nuestras abuelas ya sabían. Una auténtica revolución kuhniana en la que confiamos para que la changa, el cannabis y otros remedios naturales se redescubran y se prescriban para las condiciones que sabemos, quizá desde hace siglos, que funcionan.